DISNEA CRONICA
Es aquel tipo de disnea específicamente por patologías cardiovasculares y en las valvulopatias es un tipo de disnea que puede pasar desapercibida en su comienzo e ir progresando en forma gradual en razón directa a la forma en que se agrava en forma progresiva la lesión inicial o patología primaria y llega a su grado máximo de disnea en una evolución progresiva de meses y años este tipo de disnea crónica induce a pensar en las siguientes patologías.
a) En la Insuficiencia ventricular izquierda
Patognomónica y característica de la disnea del cardiaco y que se debe al fracaso progresivo hasta llegar a la descompensación del ventrículo izquierdo. Esta disnea de la cardiopatía ventricular izquierda es un signo y síntoma vital en el diagnostico de la Insuficiencia cardiaca congestiva en que la patología primaria se inicia con el fracaso inicial del ventrículo izquierdo el cual al entrar en fase de descompensación se produce sobre carga volumétrica con hipertensión diastólica en el ventrículo izquierdo. Esto es un trastorno Hemodinámica y fisiopatológico que esta en relación directa a su progreso con el grado de defecto contráctil por la pérdida de energía en el ventrículo izquierdo.

Esta sobrecarga volumétrica progresiva se trasmite en sentido retrogrado hacia la aurícula izquierda cuya actividad contráctil sistólica se mantiene funcionando en estado normal pero hay obstáculo en su vaciamiento de su eyección sistólica de esta Aurícula izquierda debido a la sobrecarga volumétrica presente en el ventrículo izquierdo. Esto obliga a que se origine sobrecarga volumétrica en la aurícula izquierda que tiene normalmente una presión de 7mmHg pero esta presión normal aumenta progresivamente en sus valores en razón directa al progreso de la Insuficiencia Ventricular Izquierda. La hipertensión con sobrecarga volumétrica en la aurícula izquierda se trasmite en sentido retrogrado y a contra corriente al sistema venoso pulmonar originándose hipertensión venosa pulmonar que se trasmite al capilar pulmonar el cual normalmente tiene una presión de 7mmHg es decir una presión normal igual a la de la aurícula izquierda, esta presión de 7mmHg en el capilar pulmonar es una fuerza de trasudación llamada también Presión Hidrostática Positiva y es una presión que actúa sobre las paredes del capilar tratando de sacar liquido plasmático desde el capilar hacia el intersticio pero normalmente existe en el capilar pulmonar como en todos los capilares una presión antagónica a la presión hidrostática y que tiene un mecanismo reabsortivo y es la presión oncótica o coloide osmótica que normalmente tiene un valor de 28mmHg lo que significa que existe un poder reabsortivo antagónico a la fuerza de trasudación o hidrostática de 21mmHg de prepotencia reabsortiva lo que significa que en estado normal y sin alteración de la actividad dinámica de las fuerzas hidrostáticas del capilar pulmonar en ningún momento puede producirse trasudación al intersticio y este predominio de la fuerza reabsortiva o presión oncótica o coloide osmótica mantenido por las proteínas del plasma se la considera como índice de seguridad contra el edema agudo del pulmón. En el insuficiente ventricular izquierda con hipertensión venosa que se trasmite al capilar pulmonar obliga al aumento de la presión hidrostática del capilar por encima o más allá de sus valores normales de 7mmHg pero si la insuficiencia del ventrículo izquierdo llega al máximo de descompensación la hipertensión en la aurícula izquierda sube por encima de 7mmHg originándose hipertensión venosa pulmonar y capilar pulmonar lo que obliga a que la fuerza de trasudación o presión hidrostática positiva del capilar pulmonar se eleve por encima de los 7mmHg pudiendo llegar a los 30mmHg es decir rebasando y venciendo a los 28mmHg de la antagónica reabsortiva y en ese instante se rompe el índice de seguridad contra el edema agudo del pulmón y se produce la trasudación obligatoria al intersticio pulmonar que es el sistema de membrana a través de el cual se hace la difusión de los gases arteriales. De esta manera queda constituido el síndrome fisiopatológico hemodinámica del factor congestivo pulmonar que es el resultado de la hipertensión venosa y capilar pulmonar.
El factor congestivo pulmonar causado por la hipertensión venosa pulmonar este a su vez originado por la insuficiencia progresiva del ventrículo izquierdo trasuda al intersticio plasma, proteína, y eritrocito en estado normal el intersticio o sistema de membrana que separa el alveolo del capilar pulmonar normalmente tiene un grosor de 0.5 micras que no bloquea la cascada de difusión de gases pero al producirse el factor congestivo pulmonar las proteínas del plasma trasudado al intersticio en forma progresiva alteran la estructura del sistema de membrana pudiendo hipertrofiarse entre 15 y 25 micras de grosor bloqueando la difusión d los gases.
b) La estenosis valvular mitral
Es ejemplo de otro tipo de disnea crónica que evoluciona en meses y años de acuerdo a la evolución progresiva y a la agudeza agresiva de la endocarditis bacteriana estreptocócica en que se produce igualmente un SINDROME DE CONGESTION PULMONAR RETROGRADO a la aurícula izquierda; este factor congestivo es creciente en forma progresiva de acuerdo a la fibrosis igualmente creciente de la estenosis fibrótica mitral y al creciente cierre fibrótico del orificio auriculoventricular izquierdo. Esto significa que la fibrosis endocárdiaca actúa disminuyendo el diámetro del orificio auriculoventricular izquierdo al igual que progresa la fibrosis hipertrófica de la válvula mitral.
Este trastorno que obstaculiza la eyección sistólica de la válvula mitral al ventrículo izquierdo en diástole es progresiva y nadie la detiene y se la designa fisiopatológicamente y con concepto hemodinámico con la expresión de Balcels con el nombre de VALVULOPATIA MITRAL INDEFECTIBLEMENTE PROGRESIVA razón por la cual la clínica especifica de esta valvulopatia es variable según progresa la fibrosis, de allí que a la estenosis mitral se la evalúa en cuatro grados: Estenosis n Grado I, Estenosis Grado II, Estenosis n Grado III y Estenosis Grado IV que corresponde al cierre máximo de la válvula mitral y lleva a una sobrecarga volumétrica progresiva con hipertensión sistólica de esta cámara auricular izquierda, lo que obliga a que la aurícula izquierda entre en hipertrofia progresiva de sus paredes con el fin de que la elongación del miocardio auricular izquierdo adquiera mayor energía contráctil para poder vencer la resistencia de la valvulopatía estenosante mitral.
Existe insuficiencia obligatoria del tipo funcional del ventrículo izquierdo debido al defecto valvular que envía o eyecta en forma progresiva un volumen sistólico deficiente al ventrículo izquierdo originándose una hipodiastolia ventricular izquierda que motiva un gasto ventricular izquierdo insuficiente con hiposistolia ventricular izquierda que causa caída del Volumen Arterial Circulatorio Efectivo con defecto en la micro circulación trastornando la respiración celular e impidiéndose la oxigenación de las células de los tejidos causándose defecto funcional en órganos y sistemas.
La sobrecarga volumétrica existente en la aurícula izquierda con hipertensión diastólica en esta aurícula, se transmite esta hipertensión en sentido retrógrado a la aurícula izquierda y esta hipertensión se transmite en forma creciente al sistema venoso pulmonar, y esta hipertensión venosa pulmonar se transmite al capilar pulmonar originándose el SINDROME DE HIPERTENSION VENOSA Y CAPILAR PULMONAR que es el factor congestivo pulmonar en el que se altera la dinámica circulatoria del capilar pulmonar que significa aumento de la presión hidrostática del capilar pulmonar por encima de sus valores normales de 7 mm Hg logrando igualar y sobrepasar a los valores de la fuerza antagónica que es la presión oncotica o coloidosmotica de 28 mm Hg y que es producida o mantenida por las proteínas plasmáticas.
Cuando la presión hidrostática o fuerza de trasudación de 7 mm Hg sobrepasa a los 28 mm Hg de la oncotica reabsortiva, la trasudación al intersticio se realiza y el plasma con sus proteínas permiten la trasudación del plasma al intersticio; esta trasudación del plasma y de proteínas al intersticio trastorna la difusión de los gases y la hipoxia existente aumenta la trasudación porque altera por su presencia al endotelio de la pared del capilar pulmonar convirtiendo a esta pared en una membrana permeable que facilita o ayuda aun más a la presión hidrostática a su trasudación al intersticio.
La hipoxia existente estimula o excita a los CORPUSCULOS INTERSTICIALES a la secreción de serotonina; estos corpúsculos intersticiales que por la hipoxia existente secretan serotonina se encuentran localizados en la mucosa bronquial, la serotonina secretada por los corpúsculos intersticiales bronquiales excitados por la hipoxia tienen una acción fundamental en el Síndrome Congestivo Pulmonar de la Estenosis Mitral porque la serotonina es VENOCONSTRICTORA PULMONAR y que por este mecanismo de venoconstricción pulmonar va a obstaculizar el retorno venoso pulmonar a la aurícula izquierda aumentando la hipertensión hidrostática o trasudación al intersticio.
La trasudación anormal al intersticio por los mecanismos fisiopatológicos antes mencionados con trasudación de plasma y de proteínas al intersticio, las proteínas trasudadas desde el capilar en su trasudación van a aumentar la concentración de proteínas que normalmente se encuentran en el liquido intersticial y que son proteínas en el intersticio que tratan de reabsorber líquidos al intersticio y que tienen una presión reabsortiba hacia el intersticio de 7 mm Hg, es decir, que actúan en sentido antagónico a sus homólogas las proteínas plasmáticas del capilar pulmonar, es decir, que estas proteínas del liquido intersticial, reabsortibas al intersticio, potencializan a la fuerza de trasudación plasmática.
En este factor congestivo pulmonar cuya fisiopatología es aceptable para el edema agudo del pulmón por insuficiencia ventricular izquierda o por estenosis mitral de Grado III o IV, aumentan el volumen del liquido en el intersticio por el factor congestivo creciente.
El Sistema Linfático, constituido por capilares linfáticos, tienen la actividad fisiológica normal de reabsorber el liquido intersticial y llevarlo a capilares de mayor calibre y transportarlo al Sistema Venoso, y llevar este líquido intersticial al conducto torácico, pero en el factor congestivo pulmonar, por las patologías específicamente antes mencionadas, debido al exceso de liquido por el edema en el intersticio, obliga a que la función del sistema linfático de transportar liquido intersticial y evitar que se congestione.
El gran edema intersticial altera esta función por incapacidad de la red capilar linfática para transportar o vehiculizar un exceso de liquido para el cual el sistema linfático no está anatómicamente ni fisiológicamente adaptado para el transporte de este flujo plasmático proteico en exceso, lo que significa que este defecto funcional del sistema linfático ayude al progreso creciente del edema pulmonar del factor congestivo por hipertensión venosa y congestión pulmonar.
c) Existen disneas crónicas como en el asma bronquial o extrínseca
O asma alérgica en que la disnea crónica que se traduce fisiopatológicamente por enfermedad pulmonar obstructiva crónica clínicamente determinable como síndrome del enfisema pulmonar con hipoxia hipóxica con cianosis central generalizada y con disnea crónica de presentación en forma intermitente es decir en forma de crisis de disnea además con hipercapnea con acidemia respiratoria con dos trastornos gaseosos ya enunciados que llevan a la producción del reflejo vasoconstrictivo arteriolar pulmonar que causa hipertensión arterial pulmonar que obliga al ventrículo derecho a hipertrofiarse es decir originar el core pulmonar compensado temporalmente y posteriormente descompensado que significa insuficiencia cardiaca congestiva con toda la constelación sindrómica de este síndrome que son:
1. Ingurgitación yugular.
2. Hepatomegalia congestiva pulsátil.
3. Esplenomegalia congestiva.
4. Reflujo hepatoyugular.
5. Edema del cardiaco.
6. Anasarca con derrame en serosas con presentación de hidrotórax o derrame pleural por trasudación y derrame ascítico libre.
7. Trastornos urinarios con nicturia o signo de Traube Quinke, además de oliguria.
8. Hígado en acordeón de rendú. Además en este síndrome la hipoxia hipóxica crónica de la enfermedad pulmonar obstructiva crónica del bronquítico asmatiforme en cualquiera de sus dos formas clínicas ya conocidas se origina obligatoriamente el síndrome de la acropaquia o dedos hipocráticos.

 La capa externa del pericardio rodea el nacimiento de los principales vasos sanguíneos del corazón y está unida a la espina dorsal, al diafragma y a otras partes del cuerpo por medio de ligamentos. La capa interna del pericardio está unida al músculo cardíaco. Una capa de líquido separa las dos capas de la membrana, permitiendo que el corazón se mueva al latir a la vez que permanece unido al cuerpo.
La capa externa del pericardio rodea el nacimiento de los principales vasos sanguíneos del corazón y está unida a la espina dorsal, al diafragma y a otras partes del cuerpo por medio de ligamentos. La capa interna del pericardio está unida al músculo cardíaco. Una capa de líquido separa las dos capas de la membrana, permitiendo que el corazón se mueva al latir a la vez que permanece unido al cuerpo.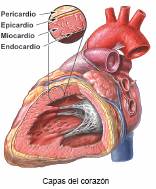 El corazón tiene cuatro cavidades. Las cavidades superiores se denominan «aurícula izquierda» y «aurícula derecha» y las cavidades inferiores se denominan «ventrículo izquierdo» y «ventrículo derecho». Una pared muscular denominada «tabique» separa las aurículas izquierda y derecha y los ventrículos izquierdo y derecho. El ventrículo izquierdo es la cavidad más grande y fuerte del corazón. Las paredes del ventrículo izquierdo tienen un grosor de sólo media pulgada (poco más de un centímetro), pero tienen la fuerza suficiente para impeler la sangre a través de la válvula aórtica hacia el resto del cuerpo.
El corazón tiene cuatro cavidades. Las cavidades superiores se denominan «aurícula izquierda» y «aurícula derecha» y las cavidades inferiores se denominan «ventrículo izquierdo» y «ventrículo derecho». Una pared muscular denominada «tabique» separa las aurículas izquierda y derecha y los ventrículos izquierdo y derecho. El ventrículo izquierdo es la cavidad más grande y fuerte del corazón. Las paredes del ventrículo izquierdo tienen un grosor de sólo media pulgada (poco más de un centímetro), pero tienen la fuerza suficiente para impeler la sangre a través de la válvula aórtica hacia el resto del cuerpo.